Het Nederlandse zorgstelsel met zijn sterke focus op marktwerking functioneert verre van optimaal. Omvorming tot een nationaal zorgfonds, zoals in Engeland, zou veel problemen kunnen oplossen, bijvoorbeeld het gebrek aan regie dat er nu is. Maar juist de situatie in Engeland laat zien dat een nationaal zorgfonds ook nadelen kent.
Na bijna vijftien jaar Zorgverzekeringswet is het interessant na te gaan of het nieuwe stelsel ons gebracht heeft wat ervan werd verwacht. Hoewel de meeste Nederlanders nog steeds heel tevreden zijn over hun huisarts, specialist of verpleegkundige zorg is er toenemende kritiek op te tekenen over de matige organisatie van de zorg, de haperende afstemming tussen zorgverleners, de forse bureaucratie en de steeds oplopende kosten.
De belofte van een zichtbaar betere kwaliteit van zorg tegen lagere kosten door mechanismen van marktwerking (waarop het nieuwe systeem was gebaseerd) is niet uitgekomen. Transparantie over de kwaliteit is er nauwelijks en enige beheersing van de kosten is vooral bereikt door budgetinterventies en akkoorden die juist diametraal tegen het principe van marktwerking ingaan en in sommige gevallen de beschikbaarheid van zorg hebben verslechterd.[1] Er is brede consensus dat de hoofdrol van de zorgverzekeraars in het huidige systeem, de facto de vertegenwoordigers van de ‘gebruikers’ van het systeem, niet goed uit de verf is gekomen.
Vijftien jaar Zorgverzekeringswet
Het Nederlandse zorgstelsel is primair gebaseerd op de toegankelijkheid en betaalbaarheid van gezondheidszorg voor iedereen, waarbij iedere burger bijdraagt aan de betaling van de zorgkosten voor degenen die zorg nodig hebben. Met andere woorden: we hebben een systeem dat gestoeld is op solidariteit met kenmerken van een ‘schadeverzekering’. Met de introductie van de Zorgverzekeringswet in 2006 is daar het element ‘marktwerking’ aan toegevoegd.
Het idee van marktwerking in de gezondheidszorg is gebaseerd op de aanname dat competitie tussen zorgaanbieders een neerwaartse druk op de kosten zou geven en een stimulans zou betekenen voor de kwaliteit van de zorg. De grote misverstanden die door de apostelen van marktwerking over het hoofd werden gezien zijn:
- De consument (lees: patiënt) in de zorg heeft soms weinig te kiezen of weet niet hoe te kiezen.[2]
- De gebruiker van zorg is vertegenwoordigd door een derde partij, namelijk de zorgverzekeraar, die behalve voor de kwaliteit en efficiënte inkoop van goede zorg dikwijls meer oog heeft voor de klanten die de premie bijeenbrengen. Dat leidt ertoe dat cruciale maar impopulaire lokale beslissingen nauwelijks worden genomen (zie verder).
- Zorgverzekeraars blijken niet in staat te zijn een heldere visie over kwaliteit te ontwikkelen en daardoor is de discussie tussen zorgverzekeraars en zorgaanbieders ondanks massale hoeveelheden kwaliteitsindicatoren voornamelijk financieel.
- Marktwerking in een ‘markt’ waar de vraag naar zorg het aanbod voortdurend overstijgt, kan alleen maar leiden tot groei. En dat zorgt dan weer tot onbeheersbare publieke lasten die alleen maar in het spoor kunnen worden gehouden door verschillende budgetbeperkingen die een verminderde toegankelijkheid van zorg veroorzaken, dikwijls op de verkeerde plaats. In de tussentijd zijn patiënten ontevreden over het gebrek aan duidelijkheid over goede kwaliteit, een eindeloze bureaucratie veroorzaakt door zorgkantoren en verzekeraars, onbegrijpelijke zorgnota’s (als gevolg van een bijna onnavolgbaar betalingssysteem) en moeizame beteugeling van de kosten.
De zorgverzekeraars zijn dus niet in staat geweest om middels hun inkoopbeleid krachtig de regie binnen het systeem te nemen en een rol te ontwikkelen bij het verbeteren van de kwaliteit.[3] De vraag is dus of zij een substantiële bijdrage leveren binnen het systeem of alleen een dikke laag van complexiteit hebben toegevoegd aan het toch al niet zo eenvoudige systeem van zorgfinanciering. Sommigen menen dat om die reden het overwegen van een nationaal zorgsysteem een goed idee zou zijn met een grotere rol voor de overheid en rechtstreekse betaling van de zorg uit publieke middelen zonder tussenkomst van verzekeraars. Een dergelijk nationaal gezondheidszorgsysteem bestaat in diverse Europese landen, met als meest uitgesproken voorbeeld de National Health Service in Engeland.
Zeventig jaar National Health Service
In 1948 werd onder leiding van Labour-minister Aneurin Bevan (maar met brede steun van de Conservatieve partij) de National Health Service (NHS) in Engeland gestart.[4] Later kregen Schotland, Wales en Noord-Ierland een eigen health service die tot op de dag van vandaag gescheiden zijn van de Engelse NHS. Het is een volledig door de overheid gefinancierd systeem en levert gratis toegankelijke gezondheidszorg aan de Engelse bevolking (en gratis spoedzorg en behandeling van infectieziekten aan iedereen). Het systeem wordt betaald uit belastingen en een (relatief kleine) inkomensafhankelijke national insurance-premie.
Alle onderdelen van de Engelse gezondheidszorg zijn onderdeel van de NHS behalve de huisartsen die als kleine zelfstandige ondernemers onafhankelijk zijn gebleven (met alle problemen van dien – daarover later meer). De NHS is de grootste werkgever ter wereld met een jaarlijks budget van meer dan € 125 mrd. Er is in Engeland een onbegrensde nationale trots op ‘onze’ NHS en ondanks toenemende ontevredenheid en kritiek op de gezondheidszorg (met name wat betreft wachttijden en administratieve kwesties) is het systeem politiek onaantastbaar. Het budget wordt momenteel verdeeld middels een tamelijk onbegrijpelijk systeem van lokale ‘commissioners’ (waarin een grote rol voor de huisartsen) maar in de praktijk wordt elke zorg die wordt geleverd volledig vergoed.
De NHS is zich op dit moment aan het transformeren naar een regionaal georganiseerde ‘integrated care organisation’ waarbij de verschillende onderdelen (eerstelijnszorg, ziekenhuiszorg, thuiszorg en sociale zorg) volledig zullen worden samengebracht in één organisatie. Er is een strak kwaliteitstoezicht vanuit de NHS zelf, maar ook door de Care of Quality Commission (CQC) en de General Medical Council (GMC). De stem van patiënten in zorginstellingen is onder andere sterk vertegenwoordigd via ‘governors’ die een belangrijke stem hebben bij het benoemen van bestuurders en via de ‘local authorities’ (gemeente- en wijkraden) die tamelijk veel invloed hebben op de NHS-ziekenhuizen en andere zorgaanbieders.
Nederlands vs Engels systeem
Hoewel de belangrijkste uitgangspunten van het Nederlandse publiek-private systeem en het Engelse nationale gezondheidszorgsysteem gelijk zijn (met name wat betreft het principe van solidariteit en wat betreft toegankelijkheid voor allen) zijn er veel verschillen tussen beide organisatievormen. Zeven belangrijke verschillen zijn samengevat in de tabel en worden hieronder toegelicht:
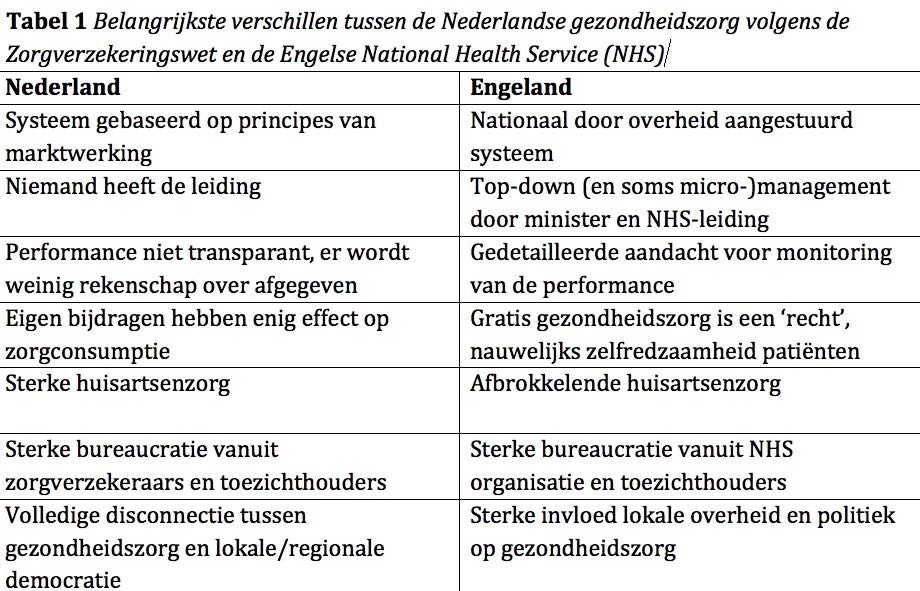
Marktwerking versus staatsysteem
Het basale uitgangspunt dat ofwel de ‘markt’ (Nederland) ofwel de overheid (Engeland) maximaal sturend moet zijn bij de inrichting van de gezondheidszorg is uiteraard een fundamenteel verschil tussen beide systemen. Echter, zoals hierboven betoogd, komt zelfs in een stelsel dat marktwerking hoog in het vaandel heeft staan in de praktijk hiervan weinig terecht. Het Engelse systeem gaat in principe uit van een primair sturende rol van de overheid maar ook daar wordt – zeker onder invloed van New Labour in het begin van deze eeuw en de conservatieve regeringen die daarna volgden – met alle macht geprobeerd elementen van marktwerking te introduceren, zoals competitieve aanbesteding van bepaalde specialistische diensten en het stimuleren van concurrentie tussen zorgaanbieders. Dat faalt in de praktijk jammerlijk, onder andere omdat de gezondheidszorg zich hier heel slecht voor leent en ook omdat de zware politieke inmenging in het Britse systeem zich hiermee onmogelijk verhoudt. Kortom, ongeacht de basale organisatievorm wordt geprobeerd marktdenken in de gezondheidszorg een plaats te geven, maar zowel in Engeland als in Nederland is dat een mislukking.
Wie heeft de leiding?
Een grote tekortkoming van het Nederlandse systeem is dat niemand echt de leiding lijkt te hebben in de gezondheidszorg waardoor belangrijke beslissingen voortdurend niet worden genomen.[5] In principe hebben zorgverzekeraars een leidende rol maar die nemen ze in vrijwel in geen enkel geval. De oorzaak is vaak een gebrek aan kennis (bijvoorbeeld over wat goede kwaliteitsindicatoren zijn) maar ook het gegeven dat minder populaire beslissingen leiden tot weglopen van premie-betalende klanten (bijvoorbeeld bij het sluiten van inefficiënte of zelfs onveilige voorzieningen, zoals kleine eerste hulp-afdelingen of lokale verloskunde).
En als ze dan eens een keertje doorzetten (bijvoorbeeld bij het sluiten van het Slotervaart Ziekenhuis in Amsterdam) dan doen ze dat zo onbeholpen dat iedereen zich tegen hen keert, wat niet echt uitnodigt voor meer durf in de toekomst. De zorgaanbieders proberen soms de leiding te nemen, zoals bij de organisatie van de regionale acute zorg in Nederland, maar worden in veel gevallen direct teruggefloten door de Autoriteit Consument en Markt (ACM) die hen onder dreiging van agressieve invallen en mega-boetes verbiedt de markt te verdelen.
De overheid heeft zich volledig teruggetrokken van een leidinggevende positie in de zorg, waarbij op vrijwel elke Tweede Kamervraag wordt gereageerd door een minister die zegt dat hij (of in voorgaande jaren: zij) daar niet over gaat en dat ‘het veld’ dit maar moet oplossen. Het resultaat is een volledig vacuüm aan de top waarbij belangrijke beslissingen bijvoorbeeld op het gebied van de concentratie van hoog-complexe zorg of de organisatie van spoedeisende zorg telkens niet worden genomen.[6]
Hoe anders is dat in Engeland. Een (overactieve) minister en/of de baas van de NHS nemen voortdurend beslissingen over de inrichting van het zorgstelsel. Moeilijke beslissingen over de concentratie van ingewikkelde kankerzorg, dure infrastructuur en regionalisatie van hartinterventies of traumazorg worden gemakkelijk genomen en doorgevoerd. Dit leidt tot een voortdurende reconfiguratie van de zorg op geleide van kwaliteitscriteria en aantoonbaar betere uitkomsten voor patiënten met complexe aandoeningen. Een goed voorbeeld is de centralisatie van de behandeling van patiënten met een acuut herseninfarct (beroerte), wat heeft geleid tot een scherpe verbetering van de kwaliteit van de zorg en een indrukwekkend lagere sterfte.7
Ook wordt op deze wijze veel verstandiger omgegaan met de aanschaf van dure infrastructuur: in heel Engeland zullen er maar twee peperdure centra voor protonentherapie komen, terwijl in het stukken kleinere Nederland moeiteloos vier vergunningen werden verstrekt. Ook is het aantal scans dat per jaar wordt gemaakt met een MRI of PET-CT apparaat in Engeland het dubbele van dat in Nederland, met andere woorden: deze enorm kostbare scanapparatuur staat in Nederland voor de helft van de tijd doelloos stil.
Hoe goed doet een zorginstelling het?
Britten zijn bezeten van ‘performance’, dat wil zeggen het in maat en getal uitdrukken van de prestatie van een zorginstelling. Er zijn zelfs wettelijk vastgestelde parameters, zoals snelheid van behandeling op de spoedeisende hulp of wachttijden voor diagnostische tests of operaties, die niet alleen fanatiek worden bijgehouden maar ook streng worden nageleefd. Hoewel het systeem iets doorgeschoten lijkt te zijn, leidt het tot een scherpe beheersing van wachtlijsten en zo mogelijk interventies om die te verkorten. Overigens is de investering in mensen en middelen om deze data te genereren aanzienlijk en draagt het in aanzienlijke mate bij aan bureaucratie.
In Nederland zijn er wel wat tamelijk slappe algemene normen voor performance maar deze worden nauwelijks gecontroleerd en alleen door de Inspectie Gezondheidszorg soms besproken met de zorginstelling. In veel gevallen is bij het bestuur van een zorginstelling in Nederland desgevraagd nauwelijks bekend hoeveel patiënten langer dan vier uur moesten wachten op de spoedeisende hulp of hoeveel patiënten er op de wachtlijst staan voor een dikkedarmoperatie.
Zorgconsumptie en eigen bijdrage
‘Zorgconsumenten’ die steeds mondiger worden stellen steeds hogere eisen aan de gezondheidszorg en nemen minder vaak genoegen met geruststellingen door een medicus – ze ‘eisen’ aanvullende diagnostiek zoals bloedonderzoek of een scan. Mensen vinden het steeds moeilijker de tijd te nemen om te zien of een klacht vanzelf overgaat of om te accepteren dat aan een kwaal niet veel kan worden gedaan. Geneeskunde roept de schijn op een oplossing voor alle problemen te hebben en niemand wil iets tekortkomen. Daarbij komt dat verzekerde zorg (Nederland) of door de staat gewaarborgde zorg (Engeland) een recht is waarop ongelimiteerd een beroep kan worden gedaan, zelfs als dit niet nodig is en onnodige kosten veroorzaakt.
In Nederland is enkele jaren geleden een systeem van eigen risico ingevoerd. Het doel was een relatief bescheiden directe financiële bijdrage aan de zorgkosten te introduceren, maar ook om het bewustzijn bij de bevolking te doen toenemen dat gezondheidszorg geld kost. Op sommige onderdelen lijkt dit beleid succesvol, bijvoorbeeld bij het doen afnemen van ‘zelfverwijzers’ (patiënten met een niet-acuut probleem en zonder verwijzing van huisarts) naar de spoedeisende hulp. Er is natuurlijk wel een grens aan eigen bijdragen, met name als deze zo hoog worden dat ze de hulpvraag voor essentiële zorg gaan hinderen.
In Engeland is een eigen bijdrage voor gezondheidszorg politiek en maatschappelijk onbespreekbaar omdat dit de nationale trots aantast die gepaard gaat met de NHS. Dit – in combinatie met de uitstraling van de NHS als een nationale en volledig gratis voorziening - leidt tot een ongebreidelde en voortdurende groei van de zorgvraag in Engeland waarbij patiënten categorisch weigeren zelfs de geringste verantwoordelijkheid te nemen voor hun eigen gezondheid en gezondheidszorg. Het zelf ter hand nemen van de zorgcoördinatie of zaken als een persoonlijk budget voor zorgondersteuning komen in Engeland niet voor.
Huisartsenzorg
Nederland kan zich beroepen op een ijzersterke eerstelijnszorg die vooral onder leiding van huisartsen wordt geleverd. Dit zorgt voor een solide poortwachtersfunctie waarbij meer specialistische (en dure) zorg na doorverwijzing en dus alleen als dat nodig is, wordt geleverd. Huisartsen worden opgeleid en getraind om met simpele middelen een goede eerste diagnose te stellen en kunnen veel patiënten met een eenvoudige therapie behandelen. Soms is alleen de geruststelling die ze kunnen geven al voldoende.
De Engelse gezondheidszorg kent hetzelfde principe van de huisarts als eerste aanspreekpunt bij medische problemen maar helaas is hier de laatste jaren flink de klad in gekomen. Huisartsen zijn vanaf het begin van de NHS zeventig jaar geleden nooit onderdeel van het systeem geweest maar zijn altijd als kleine zelfstandigen blijven functioneren. Dat maakt aansturing lastig. Huisartsen zijn daarbij vaak sterk financieel georiënteerd en weigeren elke verandering zonder dat daar een (ruime) financiële vergoeding tegenover staat. Veel van hen zitten vast in een verouderd en inmiddels nauwelijks betaalbare vastgoedsituatie wat opvolging van de praktijk na pensionering buitengewoon lastig maakt.
Ook is er in grote delen van Engeland een groot tekort aan huisartsen. Alles bijeen genomen ontstaan er de laatste jaren in snel tempo enorme hiaten in de huisartsenzorg. Het is bijvoorbeeld onmogelijk geworden binnen een maand een afspraak te krijgen bij de huisarts en huisartspraktijken zijn buiten kantooruren nauwelijks toegankelijk. Door al deze problemen gaan patiënten voor acute (en toenemend voor minder acute) problemen niet meer naar de huisarts maar besluiten ze direct naar de spoedeisende hulp van het ziekenhuis te gaan, die uiteraard vervolgens bezwijkt onder de enorme aantallen niet ernstig zieke patiënten in de wachtkamer.
Bureaucratie
Gezondheidszorg vraagt in de deze tijd een tamelijk complexe organisatie waarin erg veel geld omgaat. De combinatie van beide is een krachtige voedingsbodem voor een indrukwekkende bureaucratie met ondoorzichtige en stroperige procedures, tijdrovende registraties en formulieren en moeizame besluitvorming op laag niveau. Er is weinig verschil in de mate van zorgbureaucratie tussen Nederland en Engeland, het enige verschil is dat veel van de administratieve rompslomp die in Nederland van de zorgverzekeraars komt in Engeland afkomstig is van de NHS-organisatie. De administratieve last vanuit de toezichthoudende instanties zoals de gezondheidszorginspectie of de overheid is vergelijkbaar tussen beide landen en systemen.
Democratie
Hoewel de inrichting van lokale gezondheidszorg veel mensen bezighoudt, is er in Nederland een opvallende disconnectie tussen de overheid en democratie op gemeentelijk en regionaal niveau enerzijds en de organisatie van de gezondheidszorg anderzijds. Het is bijzonder dat de democratische organen die het dichtst bij de burger staan nauwelijks iets te zeggen hebben over een van de onderwerpen die de burger het meeste beroert. In het Engelse systeem is veel meer invloed van de boroughs (gemeentes) en local authorities (gemeenteraden) op de gezondheidszorg op diverse niveaus. Elke gemeenteraad heeft wel een Health Scrutiny Committee waarbij zorgbestuurders verantwoording afleggen tegenover gekozen gemeenteraadsleden. Ook is bij grote wijzigingen – zoals de verplaatsing van zorg of sluiting van een afdeling - inspraak (en instemming) op gemeentelijk niveau noodzakelijk.
Lessen uit Engeland
Uit bovenstaande globale vergelijking kan in eerste instantie de conclusie worden getrokken dat noch het Nederlandse noch het Engelse stelsel een ‘ideaal’ gezondheidszorgsysteem is. Het idee dat met vervanging van de Nederlandse Zorgverzekeringswet door een nationaal gezondheidszorgsysteem zoals de NHS (of in Nederlands: ‘een nationaal zorgfonds’) alle problemen in de gezondheidszorg opgelost kunnen worden, lijkt dan ook een illusie. Geen enkel systeem is perfect en vaak worden problemen die bestaan in één systeem vervangen door weer andere problemen in een alternatief model. Daarnaast moeten de energie en transactiekosten van drastische veranderingen in een gezondheidszorgsysteem niet worden onderschat.
Als we het Nederlandse gezondheidszorgsysteem willen verbeteren, kunnen we beter kijken hoe we in het huidige stelsel veranderingen kunnen aanbrengen die de resultaten meer in overeenstemming weten te krijgen met de doelen die we ons hebben gesteld. En uiteraard kunnen we dan van een ander systeem, zoals de Engelse NHS, leren.
In de eerste plaats is een veel meer op de voorgrond tredende en krachtiger opererende overheid nodig om sturing te geven bij moeilijke beslissingen en om de richting te bepalen. Het veel gehoorde argument (met name vanuit het ministerie van VWS) dat dit niet zou mogen van ‘Brussel’ is wellicht een wat te overdreven interpretatie van Europese marktwerkingsregels. (Het is opvallend dat je dit argument ook alleen maar in Nederland hoort en in geen enkel ander Europees land.) Er is bijvoorbeeld geen enkel Europees bezwaar tegen het buiten de markt plaatsen van elementen van gezondheidszorg, zoals spoedzorg of hoog-complexe zorg om redenen van kwaliteit. Daarnaast zou de minister ook binnen de kaders van de bestaande wet- en regelgeving uitstekend een meer sturende rol kunnen spelen en richting kunnen geven aan belangrijke ontwikkelingen in de gezondheidszorg. Bestaande – maar helaas de laatste jaren nauwelijks gebruikte - wetgeving zoals de Wet op Bijzondere Medische Verrichtingen (WBMV) geeft meer dan voldoende wettelijk kader voor een dergelijke prominente rol.
Het Engelse model van meer participatie van lokale overheden en politiek bij belangrijke gezondheidszorgbeslissingen is interessant en dient te worden geëxploreerd in de Nederlandse setting. Gemeenteraden of provincies zouden op zijn minst een adviserende rol kunnen hebben bij de planning of sluiting van cruciale gezondheidsvoorzieningen in de gemeente of regio. Ook zou het voor Nederland goed zijn meer aandacht te besteden aan monitoring van ‘performance’ van aanbieders en hier meer consequenties aan te verbinden.
Het idee van marktwerking als onderliggend principe bij de organisatie van de zorg dient met veel meer nuance en alleen daar waar het mogelijk nuttig is te worden gebruikt, bijvoorbeeld bij planbare eenvoudige zorg, zoals bij dermatologische, orthopedische of oogheelkundige specialismen. Marktwerking is bewezen niet-effectief bij eerstelijns zorg, complexe aandoeningen en spoedeisende zorg en dient daar plaats te maken voor een regionale netwerkorganisatie van zorgaanbieders en verzekeraars.3
Kortom, we hebben helemaal geen nieuw zorgstelsel nodig maar een aantal tamelijk ingrijpende wijzigingen die het huidige stelsel meer effectief en slagvaardig maken om tegemoet te komen aan alle uitdagingen die de moderne gezondheidszorg ons stelt. Een aantal lessen uit Engeland kan ons helpen tot ‘the best of both worlds’ te komen.
Noten
[1] de Gruyter, R, ‘Winnaars en verliezers van het nieuwe zorgstelsel’, in: S&D 2014/6; Levi M., ‘Paradoxale uitkomsten van overheidsbeleid in de dagelijkse praktijk van de gezondheidszorg’, S&D 2015/3.
[2] Levi M, Bos W.J., ‘Weinig keuzebereidheid bij de patiënt: weer een stukje falende markt?’, in: Nederlands Tijdschrift voor Geneeskunde 2015, pp. 8164-8166.
[3] Levi M., ‘Paradoxale uitkomsten van overheidsbeleid in de dagelijkse praktijk van de gezondheidszorg’, in: S&D 2015/3; ‘Health at a Glance’ 2017 OECD INDICATORS. OECD Publishing, Parijs, 2017.
[4] Campbell D., ‘Nye Bevan's dream: a history of the NHS, The Guardian 19 Januari 2016.
[5] Levi M., ‘De baas’, Medisch Contact, 17 mei 2017, p. 21.
[6] Levi M., ‘De eisen van moderne gezondheidszorg’, Huisarts en Wetenschap 2014, pp. 576-578.
[7] Ramsay AIG, Morris S., Hoffman A, et al. Effects of centralizing acute stroke services on stroke care provision in two large metropolitan areas in England. Stroke 2015; 46:2244-2251.
